不妊症とは
妊娠を望んでいる夫婦が自然な夫婦生活を送ると、1年間で80%を超える確率で妊娠できると言われています。
妊娠を望んでいる夫婦が1年以上妊娠できない場合は、不妊症の疑いがあります。
また、年齢が高い(女性が35歳以上)の場合には、妊娠しない期間が1年未満でも、より早期に検査と治療を開始したほうがよいといわれています。
当院では、患者様のお悩みやご要望を丁寧に伺いながら、排卵誘発・タイミング療法など最適な治療をご案内いたします。
不妊症の原因
不妊症の原因は複数考えられ、男女どちらかに原因がある場合、もしくはどちらにも原因がある場合が考えられます。
また、生活習慣や生活様式、大きなストレス、免疫の相性などが関係している場合もあり、タイミングが合わずに妊娠できていないこともあります。
妊娠の可能性が高い排卵日に合わせるタイミング法などを使って、生理周期に応じた治療も適切に実施します。
不妊症の検査
 月経周期に問題はないか、卵巣機能の異常はないか、排卵が起きているかなどを確認します。
月経周期に問題はないか、卵巣機能の異常はないか、排卵が起きているかなどを確認します。
記録した基礎体温表から異常が分かれば、最適な検査を実施します。
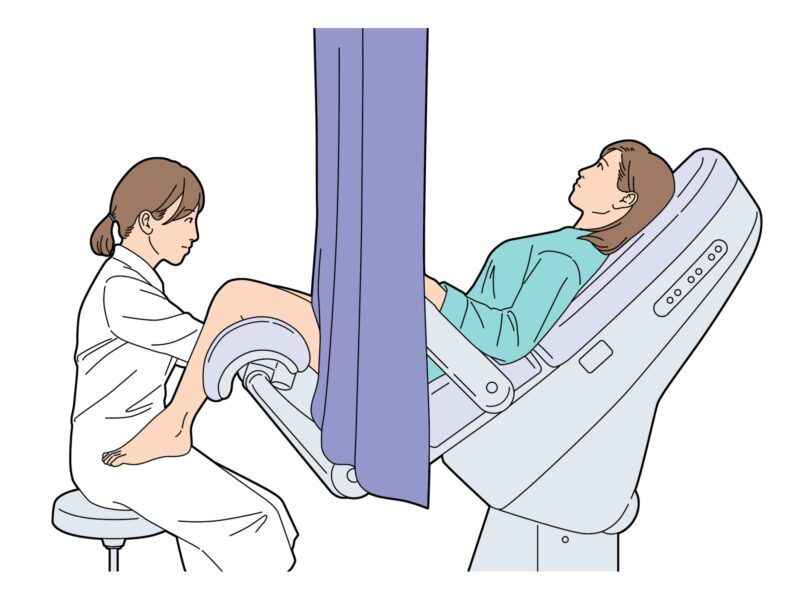
また、卵巣・卵管・子宮の状態を確認するために、内診・超音波検査・血液検査などを行います。
さらに、子宮内膜症や感染症、子宮筋腫が起こっていないかをチェックします。
早期に妊娠できるようにするため、その時点でできる最善の治療を速やかに行っていきます。
基礎体温
起床してベッドから出る前の体温を記録します。
血中ホルモン測定
月経周期に応じてホルモン検査を実施し、それぞれのホルモン分泌の状態をチェックします。
超音波検査
子宮内膜の厚さ、排卵の有無など、子宮や卵巣の異常の有無をチェックします。
子宮鏡検査
着床障害を引き起こす内膜ポリープや子宮内膜炎、粘膜下筋腫などがないかを確認します。
また、子宮奇形の恐れがある場合も検査を実施します。
クラミジア・膣培養・淋菌
検査
おりものを採取し、淋菌やクラミジアの感染の有無を確認します。
陽性の場合は、パートナーの方と一緒に抗菌薬治療を受けていただきます。
通水検査
カテーテルから子宮内部に生理食塩水を注ぎ、卵管の通り具合を確認します。
月経が終わってから排卵が始まるまでの時期に実施します。
抗ミューラー管ホルモン検査(AMH)
卵巣の予備機能を確認します。AMHとは、成長途中の卵巣から分泌されるホルモンのことです。
不妊症の治療
タイミング法とは
タイミング法とは、排卵日に合わせて性行為を行って自然妊娠を目標とする治療法のことです。
血中ホルモン値や超音波検査の検査結果などを確認し、排卵日を推測して性行為のタイミングを検討する身体への負担が小さい不妊治療です。
基本的な不妊症検査の結果と患者様のご年齢を参考に、排卵が自発的に起こっており、かつ精液検査も異常がないという場合は、最初はタイミング法からスタートすることをお勧めします。
なお、排卵予定日はご自身が思っていたタイミングにならない場合もあります。
特に、月経不順の方は、ご自身で排卵日を推測することは難しいものです。
夫婦でタイミング法を実施しても効果がない場合は、その後もご自身だけで続けるのではなく、一度当院までご相談ください。
排卵誘発剤を使わない自然周期で行うタイミング法では、排卵日を簡単に推測するのが難しいことがあります。
こうした際には、排卵誘発剤を使って、いくつかの卵子胞を一緒に成長させて排卵を促すことで、受精しやすくなります。
なお、このように排卵誘発剤を使っても効果が不十分な場合は、体外受精など別の治療法を考えることもお勧めします。
タイミング法は、あくまでも不妊治療において一番行いやすく、まず初めに実施する治療法だとお考えください。
また、タイミング法を何度か行っても妊娠できない場合は、卵管の通りを確認する通水検査を実施します。
タイミング法の進め方
排卵日を想定
(過去の排卵の状態や生理周期を参考)
基礎体温の低温期~上昇期の数日を「排卵日」と想定します。黄体の寿命は2週間程度であるため、生理周期が28日の方は、排卵日は生理周期の14日目になることがほとんどです。
排卵日をより高精度に分析
(超音波検査で卵胞の成長を確認)
排卵時期が迫ってきたら当院にお越しいただき、経腟超音波検査で卵胞のサイズを調べ、卵胞の成長をチェックします。
自然周期では、経腟超音波検査で測定する卵胞径が約10mmになってから2mm程度/日で成長し、卵胞径が20mmを超えると排卵されると推測します。
タイミング法では、何日後に排卵するか推測しながらお力添えいたします。
なお、排卵期に頸管粘液の性状も変わります。排卵時期外では、頸管粘液は子宮内に細菌などが入り込むことを防止するために子宮の入口を守る働きをしますが、排卵日が迫ると精子が入ってきやすいように伸びやすく透明な性状に変化します。
排卵日を予測
(各検査結果をトータルで判断)
超音波検査や血中ホルモン値の検査結果をトータルに考慮し、排卵日を予測します。
血中黄体形成ホルモン(LH)は、基本的に排卵するタイミングの約12時間前に最も分泌されるため、排卵日を予測する上では不可欠な要素です。
尿中LHも血中LHの上昇から数時間で上昇するため、排卵の予測のため使用することがあります。
性行為のタイミング
(排卵予定日に合わせる)
妊娠までにある程度時間がある患者様で、深刻な精子無力症・乏精子症、両側の卵管閉塞が確認されない場合は、タイミング療法を実施します。
妊娠の成立
妊娠4週目に血中もしくは尿中のβ-hCG値から妊娠判定を実施します。妊娠5週目に、子宮内に胎嚢(GS)が見られる状態を「臨床的妊娠」と言います。妊娠6~7週目になると心拍が聞こえるようになります。
妊娠経過に問題がなければ、8~9週頃を目途に当院からご希望の産科施設をご紹介いたします。
タイミング法の費用
タイミング法に必要な費用は全ての方で一律ではなく、検査や通院の回数、お薬の処方などによって個人差があります。
※基本的には保険診療となります。
※排卵日を推測する超音波検査を月に何度か受けた場合は、保険適用とはならず、追加費用が必要となる場合があります。
具体的な費用
| 経腟超音波検査 | 2200円/回 |
|---|
タイミング法は
不妊治療の第1段階です
当院では、全ての患者様に体外受精をお勧めすることはありません。患者様の体質、合併症、現在の状態を考慮して最適な治療法をご案内いたします。
タイミング法で妊娠に成功するかどうかは、患者様によって異なります。
女性の年齢にも関係しますが、タイミング法を3~6ヶ月続けても妊娠できない場合は、別の不妊治療をご案内いたします。
タイミング法は排卵日を正しく推測して行う治療法のため、自然妊娠と似ていると言えます。
したがって、患者様の妊娠成立までに必要な時間や卵子の寿命を念頭に置くことが重要で、丁寧な診察と指導を要します。
妊娠の確率を上げるためには、栄養バランスが整った食事、睡眠時間の確保、適度な運動などの生活習慣を意識することが重要です。
妊娠しやすい身体づくりをすることで、様々な面から妊娠できる確率を上げていきましょう。
対象者
自然妊娠できる
タイミング法は、自然妊娠の可能性が高い方が対象となります。
不妊症の原因が分かっている
深刻な精子無力症・乏精子症、両側の卵管閉塞が分かっている場合は自然妊娠が困難なため、別の不妊治療をご案内いたします。
卵管に問題がある方には、卵管鏡下卵管形成術や癒着剥離術などの手術を行うこともあります。
また、深刻な排卵障害の方には、体外受精などの高度生殖医療による不妊治療をご案内することもあります。
また、男性では、精液検査の結果に異常がないことがタイミング療法を実施するために不可欠な条件です。
軽い異常であれば、生活習慣の改善や治療薬やサプリメントの内服で解消することも珍しくありません。
しかし、万が一深刻な男性不妊症の恐れがあれば、顕微授精などの高度生殖医療による不妊治療をご案内いたします。
タイミング法の指導
排卵のモニタリング
タイミング法では、月経が始まってから経腟超音波検査により排卵日を予測します。
卵管内で卵子がきちんと成長してから排卵されるのが望ましいですが、卵巣機能が大きく低下しているケースでは、卵子が十分に成長する前に排卵される場合があり、排卵日の推測が困難となります。
成長した卵子の方が受精能が高いため、排卵障害があるかどうかにかかわらず、排卵誘発剤を使って成長した卵子が排卵されるように促すこともあります。
患者様の状態に応じて、レトロゾール、クロミフェンや注射(hMG、hCG、FSH)などを行い、卵子がきちんと成長するよう促します。
お薬による調整
成長した卵子がきちんと排卵されるように、hCG(ヒト絨毛性ゴナドトロピン)製剤もしくは点鼻薬(GnRHアゴニスト製剤)を使用します。
基本的に、LH(黄体形成ホルモン)という脳下垂体前葉から分泌されるホルモンによって排卵が促進されます。
そのため、排卵の確率を高めるために、LHと構造が近い他、長い作用時間と5倍以上の作用効果が見込めるhCGを使用します。
排卵間際の成長した卵子があるのにLHが分泌されない場合は、hCGを使うことで35~40時間後に排卵されるため、排卵日時をコントロールしやすくなります。
一方、GnRHアゴニスト製剤は、患者様から出る(内因性)LHの分泌を促進することで、より自然に排卵されるようにします。
排卵間際の成長した卵子があるのにLHが分泌されない場合は、GnRHアゴニスト製剤を使うことで36時間後に排卵されます。
タイミング法の注意事項
タイミング法とは、高い受精能を持つ成長した卵子を準備して、推測もしくは調整した排卵日に性行為をすることです。
このように日時をコントロールし、成長した卵子を準備して行うため、ある程度高い確率で妊娠できます。
しかし、適切な卵巣刺激法を実施しても100%妊娠できるわけではありません。
また、基本的に排卵日は月1回です。そのため、単身赴任や出張が多い場合は、夫婦で予定を合わせることが難しく、妊娠しづらい場合もあります。
そこで、こうした夫婦の予定を調整しづらく、排卵日に性行為をすることが困難という方には、精子を凍結保存して、人工授精することを推奨します。
なお、タイミング法は月1回を基準とし、約6回試していただくことをお勧めします。
6回目までに妊娠に至らない場合は、タイミング法で妊娠することが困難ですので、別の不妊治療をご提案いたします。
人工授精とは
排卵日に向けてコントロールした精液を子宮内に入れる治療法を「配偶者間人工授精(AIH)」と言います。
ヒトの人工授精は古くから行われており、1799年にイギリスの外科医ジョン・ハンターが配偶者間人工授精(AIH)のヒトへの応用を最初に実現しました。
また、1884年にはアメリカでも行われました。
人工授精の種類
受精に不可欠な量の精子を子宮・卵管に送り受精を促進する治療法が人工授精です。
また、人工授精は、精子を入れる場所によって名前が異なります。
下記が人工授精の分類です。
- 子宮腔内人工授精(IUI):子宮腔内に精子を入れる方法
- 子宮頸管内人工授精(ICI):子宮頸管に精子を入れる方法
- 卵管内人工授精(FSP):卵管内に精子を入れる方法(精子が卵管の端まで届きやすいため、ある程度高い確率で妊娠に至ると言われています)。
- 腹腔内人工授精(DIPI):腟の方から腹腔内(ダグラス窩)に精子を入れる方法
人工授精の適応
女性が自然妊娠できることが条件で、軽い精子無力症、乏精子症など、男性側に不妊の原因がある場合にお勧めします。
さらに、腟内射精障害や勃起障害(ED)などの性交障害となっている場合も対象となります。
なお、配偶者間人工授精(AIH)を実施する場合、基本的に配偶者の同意を頂くことになります。
費用は健康保険が適用されます。
原精液の総運動精子数からみた適応
以下はWHOが定める基準です。基準値に達していない精液では、精子の受精能力が下がる恐れがあります。
検査を2回以上実施し、その結果が基準値を満たしていない場合は、AIHによる治療の対象となることもあります。
WHOラボラトリーマニュアル 第6版における精液検査の正常値
|
検査項目 |
下限基準値 |
| 精液量 | 1.4ml以上 |
|---|---|
| 総精子数 | 3900万/射精以上 |
| 精子濃度 | 1600万/ml以上 |
| 運動率 | 42%以上 |
| 前進運動率 | 30%以上 |
| 生存率 | 54%以上 |
| 正常形態率 | 4%以上 |
機能性不妊
一般不妊検査を実施して、男女いずれにも異常がなく、かつタイミング法を一定期間実施しても妊娠できなかった場合に対象となります。
射精障害・性交障害
勃起障害や射精障害、性交痛、精神的事情などで性行為は難しいが、自慰行為による射精はできる方が対象となります。
精子―頸管粘液性不適合
頸管粘液とは「おりもの」を指します。頸管粘液が足りない場合や、精子を届ける機能が低下している場合は、基本的な性行為では精子が卵管や子宮を通れない恐れがあります。
したがって、下記の方は治療の対象となります。
- 抗精子抗体(精子を障害する抗体)が陽性と分かった場合
- フーナーテストにより、頸管粘液の分泌に異常が見つかった場合
(現在、フーナーテストは実施することはほとんどありません)
原因不明不妊
タイミング法を実施しても妊娠できない場合、治療が適応されます。
なお、受精障害や卵管采の卵子ピックアップ障害などの恐れがあれば、体外受精を早めに検討することが重要です。
精子調整法
採取と液化
自慰行為で精子を採取します。パートナーの方に採精した精液を持って来ていただきます。
採取してすぐの精液はゲル状に固まっているため、室温や37℃のインキュベーターに保存することで液化しなければなりません。
動良好精子の抽出
採取した精液から細菌や白血球などの不純物を取り除き、運動良好な精子のみを抽出します。
※人工授精での精子の調整とは、受精する確率が高い精子を選ぶことを指します。受精する確率が高い精子とは、「子宮内腔から受精が起こる卵管膨大部まで進むことが可能な精子」のことを指します。運動良好な精子は、受精する確率が高いとされていますので、なるべく多く、そのような精子を抽出することが大切です。
精子調整法
精子の調整法の主な方法は以下の2つです。
●密度勾配遠心法
生存・死滅している精子の密度の差を利用し、効率的に精子を濃縮する方法です。
精液をパーコール液という特別な液体に入れて、遠心分離器に15~20分間かけます。
最下部に溜まった生きている精子を採取します。
密度勾配遠心法は処理に時間がかからないという利点がありますが、費用が高額になります。
●スイムアップ法
精子そのものの運動性を活用した方法です。精液の所見に異常がない、もしくはそれに等しい場合に実施します。
培養液の中に液化もしくは遠心分離した精子を入れて、泳いで上がってきた精子を採取します。
スイムアップ法は、処理時間が長く、運動性が少ない精子は回収が難しいというデメリットがあります。
人工授精の方法
精子採取、準備
上記のように、密度勾配遠心法もしくはスイムアップ法で動良好精子を回収します。
必要な精子は人工授精当日にご準備いただきます。
人工授精のスケジュール
まずは、患者様と相談して、自然排卵周期で実施するのか、もしくは排卵誘発剤を使うのかを決めます。
基本的に、自然排卵周期よりも排卵誘発剤を使う方が、妊娠の可能性が高いとされています。しかし、多胎妊娠の可能性も上昇します。
●自然周期の場合
- 月経周期10日目~12日目(排卵の2~3日前) 超音波検査で子宮内膜の厚さや卵胞の成長具合をチェックし、排卵日を推測します。
卵胞が直径20mm程度になると排卵されます。また、ホルモン検査を実施することもあります。 - 人工授精(排卵推測日前後) 人工授精を実施します。終了後、黄体補充療法(黄体ホルモンを内服)を実施します。 ※黄体機能が落ちると、流産や受精卵の着床障害が起こる恐れがあります。
- 妊娠判定(人工授精から約2週間後) 人工授精を行ってから2週間経っても月経が来ない場合、妊娠判定を実施します。
●排卵誘発法を併用した場合
- 月経周期5~14日目卵巣の刺激が必要と判断した場合、下記のお薬を使います。
・レトロゾール、クロミフェンなどの飲み薬
・rFSH/hMG
注射の回数の分、ご来院いただきます。なお、自己注射もできます。
※FSH:卵胞刺激ホルモン
※hMG:ヒト下垂体性性腺刺激ホルモン - 月経周期10~12日目 超音波検査で子宮内膜の厚さや卵胞の成長具合をチェックし、排卵日を推測します。 卵胞の直径が2cm程度になると排卵されます。また、ホルモン検査を実施することもあります。
- 月経周期12~13日目(LHサージを誘起) 点鼻薬(GnRHアゴニスト製剤)あるいは注射(hCG)でLHサージを促進します。 36時間程度経つと排卵されます。 ※GnRH:性腺刺激ホルモン放出ホルモン ※hCG:ヒト絨毛性ゴナドトロピン
- 人工授精当日(注射後36時間程度) 精液をご用意いただき、受精確率が高い精子を子宮内へ入れます。
- 人工授精が終わったら、黄体ホルモン剤を飲んでいただきます。 ※黄体機能が落ちると、流産や受精卵の着床障害が起こる恐れがあります。
- 人工授精を行ってから2週間経っても月経が来ない場合、妊娠判定を実施します。
副作用およびリスク
卵巣過剰刺激症候群(OHSS)
排卵誘発剤を使用して卵巣を刺激することで、1回で複数の卵胞の成長が期待できます。
しかし、場合によっては卵巣が腫れあがって腹水が溜まることで、腹部膨満感、腹痛、乏尿、血液濃縮、血栓症などが起こることがあります。
出血
カテーテルを入れるため、非常に少量ですが出血が起こることがあります。
感染
卵管や子宮、腹腔内で感染が起こる場合があります。
多胎妊娠
卵巣刺激法を同時に行う排卵誘発法を実施すると、多胎妊娠の可能性が上がります。
クロミフェンを使って多胎妊娠が起こることは少ないですが、ゴナドトロピン製剤(hMG/rFSHなど)を使用すると確率が5倍程度に上がると言われています。
したがって、診察で直径1.6cm以上の発育卵胞が4個以上見つかった場合は、多胎妊娠の可能性があるため、その周期では人工授精を実施しません。
人工授精の成績と実施回数
について
日本産婦人科学会の報告では、人工授精の1周期あたりの妊娠率は5〜10%となっており、4周期以上実施した累積妊娠率は、40歳未満で約20%、40歳以上で10〜15%となっています。
これは、妊娠が分かった患者様の88.0%が4周期以内となっており、不妊患者様の80%以上が人工授精では妊娠できなかったことを意味します。
なお、日本生殖医学会の報告では、人工授精を実施する回数は、90%程度の方が最初の4周期以内で妊娠しているため、長くても4~6周期を目安に体外受精などに移行するとされています。
当院でも、このような先行研究や臨床事例、データを参考に、患者様に応じた最適な人工授精の回数、方法をご案内いたします。
何か分からないことがあれば、遠慮なくご質問ください。
不妊症治療について
よくある質問
不妊治療で妊娠に至る確率はどれくらいですか?
人工授精で妊娠できる確率は、1周期あたり5~10%とされています。
人工授精を4周期以上実施した場合に妊娠できる確率は、39歳以下で20%程度、40歳以上で15%程度となります。
人工授精の妊娠確率を高めるために、40歳までに治療を受けるのが望ましいです。
5周期以降の人工授精では、妊娠確率が4%程度と低いため、顕微授精や体外受精をご案内することもあります。
参考:人工授精(AIH:Artificial Insemination with Husband’s semen)|日本産婦人科医会
不妊治療では具体的にどんなことをしますか?
不妊治療では、排卵誘発法、タイミング法、体外受精 (顕微授精) 、人工授精などを実施します。
また、不妊の原因を解消するために、内視鏡下手術 (卵管鏡・子宮鏡・腹腔鏡) も実施します。
選んだ治療法で一定期間に妊娠できなかった場合は、必要があればより高度な治療に移行します。
当院では、排卵誘発法、タイミング法、人工授精を行っています。